XiaoMi-AI文件搜索系统
World File Search System621。淋巴瘤
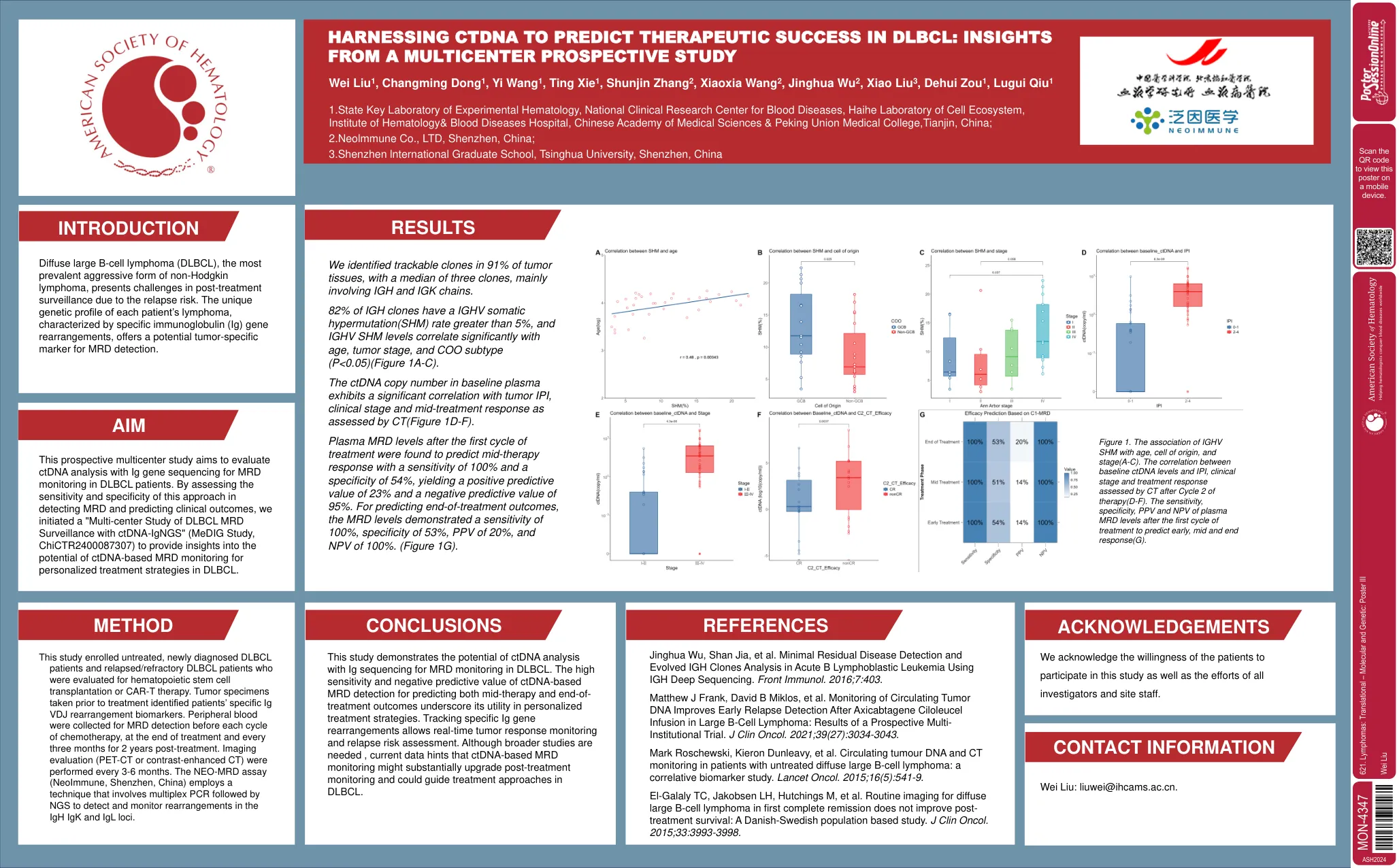
患者以及对造血干细胞移植或CAR-T治疗评估的复发/难治性DLBCL患者。在治疗之前服用的肿瘤标本鉴定出患者的特定IG VDJ重排生物标志物。外周血以进行MRD检测。成像评估(PET-CT或对比增强的CT)每3-6个月进行一次。 NEO-MRD分析(Neommune,中国深圳)采用了一种涉及多重PCR的技术,然后是NGS检测和监测IGK和IGL基因座中的重排。成像评估(PET-CT或对比增强的CT)每3-6个月进行一次。NEO-MRD分析(Neommune,中国深圳)采用了一种涉及多重PCR的技术,然后是NGS检测和监测IGK和IGL基因座中的重排。
原发性中枢神经系统淋巴瘤
1 米兰 IRCCS 圣拉斐尔科学研究所淋巴瘤科;2 意大利米兰圣拉斐尔生命与健康大学;3 德国斯图加特医院血液学、肿瘤学、干细胞移植和姑息治疗系;4 荷兰鹿特丹大学医学中心伊拉斯姆斯 MC 癌症研究所血液学系;5 诺丁汉大学医学院精神卫生与临床神经科学系;6 英国诺丁汉大学 NIHR 诺丁汉生物医学研究中心;7 荷兰鹿特丹大学医学中心伊拉斯姆斯 MC 癌症研究所神经肿瘤学系;8 伦敦大学学院医院血液学系;9 英国诺丁汉大学医学院; 10 神经病学系 2 Mazarin、APHP、巴黎萨佩特里埃医院集团、索邦大学、ICM、巴黎;11 眼科系,巴黎居里研究所;12 LITO、INSERM U1288、PSL 大学居里研究所,法国奥赛;13 病理学系,IRCCS 圣拉斐尔科学研究所,意大利米兰;14 医学系 I,医学中心,弗莱堡大学医学院,德国弗莱堡;15 临床血液学系,居里研究所,圣克劳德;16 INSERM U932,PSL 研究大学居里研究所,法国巴黎;17 肿瘤学系,哥本哈根大学 Rigshospitalet,丹麦哥本哈根; 18 瑞士南部肿瘤研究所肿瘤内科诊所,瑞士贝林佐纳州立医院;19 瑞士贝林佐纳意大利大学生物医学科学学院肿瘤学研究所;20 瑞士伯尔尼大学医院和伯尔尼大学肿瘤内科系;21 德国乌尔姆大学医院乌尔姆综合癌症中心实验癌症研究所;22 瑞典隆德斯科讷大学医院和隆德大学肿瘤科;23 德国慕尼黑慕尼黑大学医院医学 III 系
攻克淋巴瘤的未知领域
4 月 15 日星期一,淋巴瘤研究基金会的捐赠者和支持者在佛罗里达州迈阿密海滩的 La Gorce 乡村俱乐部开球,参加首届 2024 年南佛罗里达高尔夫邀请赛。高尔夫球手们在由高尔夫巨星杰克·尼克劳斯设计的美国最独特的私人高尔夫俱乐部之一测试他们的技能,以治疗血癌。活动筹集了超过 33 万美元以支持基金会的使命,上午的高尔夫锦标赛结束后还举行了鸡尾酒会和颁奖招待会。活动由基金会董事会秘书 Leigh Olson 和基金会科学顾问委员会成员 John Leonard 博士主持。基金会大使 Chris Gorelik 也在活动上致辞。